Interventions opératoires
Tous les efforts déployés pour la rééducation ont pour but de faire acquérir la marche (autonome ou assistée), autrement dit le contrôle des muscles malgré la spasticité. Cependant, même si nous y parvenons (…), nous sommes conscients que la spasticité va engendrer des douleurs et des déformations de ses os (pieds et hanches principalement) lors des périodes de croissance (les os vont grandir contre des muscles contractés). L’enfant devra lutter contre elle toute sa vie. Il est donc important de répertorier les solutions chirurgicales existantes.
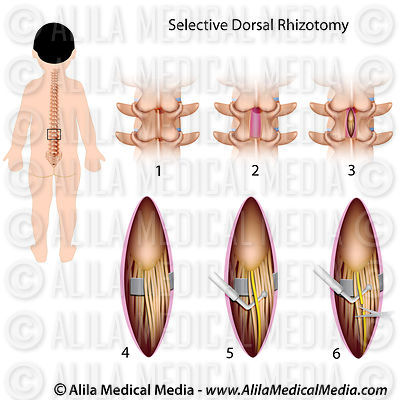
Rhizotomie Dorsale Sélective
Parmi toutes les opérations possibles de neurochirurgie (neurotomie, drezotomie, rhizotomie, etc..), c’est sans doute la Rhizotomie Dorsale Sélective (SDR, Selective Dorsale Rhizotomy en anglais et Radicotomie Selective Postérieure en Français) qui a le plus progressé. Elle vise à réduire la spasticité des muscles en supprimant l’influx nerveux anormal arrivant au cerveau.
La technique de base n’est pas récente mais son utilisation dans l’arsenal thérapeutique des enfants atteints de paralysie cérébrale est croissante chez les anglo-saxons et est possible en France, dans un nombre croissant d’endroits. Il existe deux façons très différentes d’appréhender les objectifs de cette intervention :
- Celle privilégiée outre-Atlantique, qui considère que la neurochirurgie est indiquée chez l’enfant dès le plus jeune âge (2 ans et demi) avant que les déformations orthopédiques n’apparaissent. Cependant, cette intervention est réservée pour les enfants présentant le schéma de Little (atteinte des jambes principalement : forme plutôt diplégique) capables de marcher (avec ou sans aide). Ceci de manière à permettre une rééducation post-opératoire efficace.
- Celle adoptée en France, qui ne réserve la chirurgie qu’aux situations extrêmes, en cas d’impasses thérapeutiques. La rééducation post-opératoire ne permet donc aucun espoir d’acquisition de la marche mais vise seulement à apporter du confort. Il convient de préciser que ce discours est encore tenu par certains professionnels aux parents mais l’approche a beaucoup évolué ces dernières années et prone de plus en plus une intervention précoce et préventive.
En supprimant la spasticité, une intervention précoce permet de limiter l’apparition des déformations orthopédiques et d’accroitre le potentiel d’acquisition de la marche avec un schéma moteur correct.
Cette opération consiste à sectionner, dans la colonne vertébrale, les nerfs sensitifs (et non moteurs) rattachés aux muscles des membres inférieurs, ceux concernés par la spasticité. En pratique, le neurochirurgien teste chacun des nerfs par un stimulus électrique et sectionne par la suite ceux qui ont une réponse anormale.
Si cette opération élimine la majeure partie de la spasticité définitivement, elle n’améliore pas le raccourcissement des muscles et des tendons qui nécessiteront toujours des étirements quotidiens.
Les résultats sont impressionnants (et nombreux) :
- https://www.youtube.com/watch?v=2hUCulFSICg&feature=youtu.be
- https://www.youtube.com/watch?v=wA7TKfI2WeM
- Cette vidéo illustre les progrès de petits champions français qui ont sauté le pas après notre témoignage. Nous sommes fiers d’avoir contribué à leur futur meilleur !
Le spécialiste mondial de cette opération est le Dr T.S. Park du Children’s Hospital à St Louis (Missouri, USA). Dr.Park a développé une technique peu invasive qui le distingue des autres. Elle lui permet de n’ouvrir qu’une seule vertèbre (au lieu de 3 ou 4) limitant les risques de scoliose post-opératoire. Il a déjà opéré 4000 enfants en 30 ans. Seulement 4 cas ont généré des complications (non définitives).
Cette présentation explique les tenants et aboutissants : http://www.youtube.com/watch?v=3g7poXxkUow
La SDR ne peut rien contre la dystonie. Elle peut même si elle est trop importante être une contre-indication à l’opération.
Les candidats pour ces opérations sont ceux présentant des formes de diplégie (schéma de Little), dont les jambes ont une force relativement bonne (il faut savoir faire du 4 pattes et faire quelques pas avec ou sans aide). Par ailleurs, la motivation du patient et de sa famille doit être énorme, surtout en ce qui concerne la conformité au programme de réhabilitation en postopératoire. La rééducation est capitale dans le succès de l’opération. C’est une période ingrate qui nécessite un travail quotidien (plusieurs heures par jour) et pendant laquelle les progrès sont parfois difficiles à mesurer malgré l’investissement que cela demande. Mais lisez notre témoignage en bas de cette page : cela vaut le coup !
Les témoignages des familles semblent unanimes (cf. le groupe FaceBook appelé « Selective Dorsal Rhizotomy – St. Louis Children’s Hospital » où les parents postent des vidéos avant/après). Elles rapportent également que l’opération a été bénéfique sur les membres supérieurs de leur enfant quadriplégique.
Cette opération se développe de plus en plus et récemment en Europe !
- Sous la pression des familles, la NHS (l’équivalent de la sécurité sociale en Angleterre ) a démarré une étude mi 2014 en finançant 120 opérations pour évaluer les bénéfices de celle-ci (http://www.express.co.uk/news/uk/497572/NHS-fund-operation-cerebral-palsy-victims-walk). D’autres familles continuent de la financer à titre personnel. Fin 2015, plus de 700 enfants anglais auraient bénéficié de la SDR (opérés en Angleterre ou aux USA).
- En Allemagne , le Dr Haberl pratique la rhizotomie Dorsale sélective single level (il s’inspire de la méthode du Dr.Park qu’il est allé observer aux US). Il a quelques centaines de patients à son actif. L’opération en Allemagne coûte environ 20.000€. Beaucoup de familles Françaises ont fait appel à lui (cf. les associations Un pas Pour Mathieu ou La Ronde d’Adrien pour les précurseurs). Voici les coordonnées pour le contacter:
- Schön Klinik München Harlaching – Madame Tina Hochdorfer (Consultations)
- Tel.: + 49 (0) 89 6211-2071 & Fax: + 49 (0) 89 6211-2072
- email hidden; JavaScript is required
- Schön Klinik Vogtareuth. – Madame Imke Arbinger (SDR)
- Tel.: + 49 (0) 80 3890-2449 & Fax: + 49 (0) 80 3890-3449
- email hidden; JavaScript is required
À noter que si le Professeur Haberl parle parfaitement le français, ni l’une ni l’autre des secrétaires ne parle le français. Prise de contact en anglais ou allemand.
- Poussée par cette forte demande française, l’opération est proposée depuis 2022 en France à Paris et à Nice. Le professeur Haberl opère à quatre mains, formant sur les deux sites des chirurgiens français. Cela permet d’être pris en charge par la sécurité sociale ! Pour être opéré en France par le Pr Haberl et son équipe, il faut candidater auprès de la fondation Rotchild ou au CHU de Nice, envoyez des vidéos de votre enfant ainsi que les radios des hanches et de la colonne vertébrale. Voici les coordonnées en date de janvier 2022 :
- Paris, Fondation Rothschild, 25 rue Manin 75019 Paris :
- Mme RENARD Yohanna, Assistante Médico Administrative
- Service de Neurochirurgie Pédiatrique : Dr BONHEUR, Dr DORISON, Dr D’HARDEMARE
- TEL : 01 48 03 68 17
- @: email hidden; JavaScript is required / @: email hidden; JavaScript is required
- Consultation SDR Nice / Hôpital Universitaire Pédiatrique Lenval
- Dr. N.Chivoret +33 4 92 03 03 92
- email hidden; JavaScript is required et email hidden; JavaScript is required
Il existe d’autres hôpitaux où il est possible de réaliser la SDR en France. Nous n’avons pas assez de recul sur les techniques utilisées, les buts annoncés ni les résultats obtenus pour vous aider dans ce choix, les enfants d’EnoRev ayant été opérés à l’étranger (Allemagne et USA) car l’opération n’était alors pas possible en France. Voici une liste non exhaustive des endroits et neurochirurgiens opérant en France :
- A Paris (Necker), le docteur Cyril James
- A Nantes, le docteur Buffenoir-Billet Kevin
- A Lyons (les Massues), le docteur Mertens
- A Angers, docteur Kim Bin ou Le Fournier
- Pour candidater aux Etats-Unis, il est possible de le faire en ligne. Comme les familles viennent du monde entier, l’hôpital de Saint Louis a mis en place une procédure pour pré-sélectionner les patients. Le formulaire à compléter est ici: https://www.stlouischildrens.org/conditions-treatments/center-for-cerebral-palsy-spasticity/sdr-patient-information-form. L’équipe répond par courriel dans les jours qui suivent pour demander des informations complémentaires (radios de la colonne vertébrale et hanches, vidéos dans différentes postures / mouvements et si disponible IRM du cerveau). Après l’envoi du dossier complet, la réponse est donnée sous 6 à 8 semaines, mais la liste d’attente pour l’opération elle-même peut être longue. L’investissement est conséquent (45.000 US$ comprenant toutes les consultations, la chirurgie, l’hospitalisation et 3 semaines de rééducation après la sortie de l’hôpital et 6.000 US$ de crédit remboursable si vous n’avez pas besoin d’appareillage. Cela ne couvre pas le transport ni le logement durant les 4 à 5 semaines nécessaires sur place pour les patients internationaux). Vous pouvez consulter le site www.sdrchangeslives.net pour des informations très complètes sur la SDR, en particulier telle que proposée à Saint-Louis et la Paralysie Cérébrale en générale.
Il convient de préciser que le corps médical français reste parfois très réticent et peine à avouer que la SDR single-level est différente de l’approche plus invasive multi-level. Et même si certains revendiquent de savoir faire l’opération en single-level, tous les chirurgiens n’obtiennent pas les mêmes résultats.

Les 4 ambassadeurs de l’association ont été opérés de la SDR aux Etats-Unis (l’opération n’était pas démocratisée en France à l’époque):
- Enora (A.) opérée par le Dr. Park en janvier 2015 : Qu’a-t-elle dit le lendemain de l’intervention ? « Je n’ai plus mal aux jambes ». alors qu’elle ne s’était jamais plainte avant… Et pour cause, elle n’avait toujours connu que la douleur !
Les résultats ont été bluffants : La spasticité a entièrement disparu, mais également le clonus et l’équin. Les jambes sont droites, la souplesse est celle d’un enfant sans pathologie, la parole s’est améliorée (effet secondaire reconnu), elle ne s’assoit plus systématiquement en W, son hyper-émotivité a diminué car elle est bien plus à l’aise avec son corps. L’enchainement des pas est plus fluide et plus rapide.
Cela ne résoud pas tout car le cerveau n’est pas réparé mais quel bonheur de poser les pieds à plat! Et grâce à ça, notre fille peut attraper ses pieds pour enlever ses chaussettes!
- Enora T. opérée en juillet 2016 : . Son témoignage (ici) traduit une amélioration de la qualité de vie sans conteste.
Pour ceux qui envisagent cette intervention, nous avons édité un livre sur les conseils d’une psychologue afin de préparer les tous petits à la SDR. Vous le trouverez ici.
Chirurgie Orthopédique
La chirurgie orthopédique chez l’enfant a trois objectifs :
- éviter les déformations,
- améliorer la fonction motrice,
- améliorer l’esthétique de la marche.
La chirurgie orthopédique regroupe les interventions principales suivantes : myotomie (section partielle du muscle) ou ténotomie (section partielle d’un tendon), rééquilibrage par transfert d’un tendon.
Myoténofascionotomie
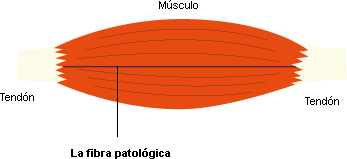
Depuis de longues années, les familles françaises d’enfants lésés cérébraux, se tournent vers l’étranger pour recourir à la Myoténofascionotomie également appelée Fibrotomie sélective fermée ou en anglais Selective Percutaneous Myofascial Lengthening (SPML). Cette intervention chirurgicale consiste à inciser une partie du fascia (membrane fibreuse qui enveloppe un muscle) en divers endroits, pour diminuer la tension dans celui-ci.
L’étude de l’acronyme anglais SPML permet d’en cerner les contours :
- « Selective » se réfère au choix des fibres pathologiques qui limitent les mouvements.
- « Percutaneous » (ou « percutanées ») : consiste à introduire du matériel par une piqure au niveau de la peau, sans réaliser d’ouverture chirurgicale. Ceci est possible grâce à un bistouri spécial développé pour la chirurgie des yeux.
- « Myofascial » : Myo signifie “muscle” et fascia est la membrane fibreuse faite de collagène qui enveloppe un muscle.
- « Lengthening » suggère l’acte de l’allongement d’un muscle, sa relaxation signifiant la libération des contractures.
Mais pourquoi cette approche n’est-elle pas pratiquée en France ?
Elle l’est ! Mais pas de manière « Percutanée ».
En bref, la myoténofasciotomie ne laisse pas de cicatrices alors que celle pratiquée en France nécessite des incisions occasionnant de petites cicatrices. Mais les médecins français le font en connaissance de cause car ils souhaitent privilégier la précision du geste : « Nous ne faisons pas de ténotomie dite percutanée car ce geste ne permet pas de contrôler exactement l’importance de la section et risque d’aboutir à une section trop importante.». Extrait du livre « Marche pathologique de l’enfant paralysé cérébral » du Pr. G.F. Penneçot (ISBN 978-2840236443).
Par ailleurs, les chirurgiens français préfèrent privilégier des interventions qu’ils appellent « multi-sites » (c’est-à-dire traitant plusieurs anomalies à la fois) et ne souhaitent pas faire une intervention uniquement pour de la « Fasciotomie ».
La myoténofasciotomie est donc de plus en plus plébiscitée par les familles car les résultats observés sont :
- élimination de la rigidité locale
- augmentation de l’amplitude des mouvements
- diminution des douleurs
- libération de la croissance des os
- etc…
A savoir : La myoténofasciotomie ne permet pas de supprimer la spasticité, mais elle permet d’enlever les rétractions, qui sont des conséquences de la spasticité. Elle n’est pas définitive à cause de la croissance de l’enfant. Son côté « non-invasif » rassure. Cela ne veut pas dire qu’il s’agit d’un geste anodin car une mauvaise sélection des fibres à sectionner pourrait provoquer un effondrement de la voûte plantaire par exemple.
L’opération, en Europe, coûte environ 4 000€ (fonction du nombre d’incisions) et est pratiquée :
- En Espagne, à Madrid dans une clinique privée, par le Dr Repetunov,
- En Espagne, à Barcelone dans une clinique privée, par le Dr Nazarov,
- En Allemagne, à Aschau, dans un hôpital public, par le Dr Doderlein.
De nombreuses familles consultent deux chirurgien différents pour avoir un deuxième avis avant de s’engager car ceux-ci sont souvent contradictoires s’il n’y a pas encore de rétractions.